Особенности ишемической болезни сердца у женщин
Анатолий Александрович Лякишев
Канд. мед. наук, ведущий научный сотрудник отдела атеросклероза НИИ
кардиологии им. А.Л. Мясникова РКНПК МЗ РФ
Среди практических врачей распространено ошибочное убеждение, что ишемическая болезнь сердца (ИБС) редко поражает женщин и протекает у них более доброкачественно. Однако это не так – в индустриально развитых странах мира сердечно-сосудистые заболевания являются главной причиной смерти у женщин в возрасте старше 55 лет [1].
Анатомофизиологические особенности сердечно-сосудистой системы у женщин
У взрослых женщин по сравнению с мужчинами камеры сердца имеют меньшие размеры и масса левого желудочка также на 10% меньше. Соответственно меньшим массе и поверхности тела у женщин коронарные артерии более мелкие, чем у мужчин.
У мужчин фракция выброса (ФВ) прогрессивно увеличивается в ответ на физическую нагрузку, достигая максимума и поддерживая плато до окончания нагрузки. Напротив, у женщин ФВ при нагрузке увеличивается медленно. По мере продолжения нагрузки ФВ у женщин снижается. Во всех возрастных группах в ответ на нагрузку у женщин наблюдается более выраженный, чем у мужчин, подъем систолического и диастолического давления крови. У женщин более высокий уровень фибриногена. C возрастом фибринолитическая активность у них поддерживается на более высоком уровне, чем у мужчин. Содержание в плазме антитромбина III, представляющего собой естественный защитный фактор против свертывания крови, у мужчин начинает снижаться после 40 лет, тогда как у женщин этого не происходит.
Факторы риска ИБС у женщин
Хотя классические факторы риска развития атеросклероза являются общими для мужчин и женщин, существуют определенные половые различия.
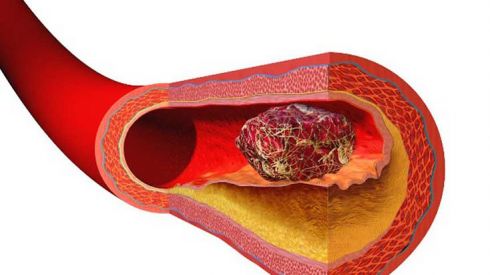
Нарушения липидного обмена являются мощным фактором риска у лиц обоего пола. При индексе атерогенности более 7,5 вероятность развития ИБС одинакова у мужчин и женщин независимо от возраста и наличия других факторов риска. У женщин молодого и среднего возраста уровень липопротеинов высокой плотности (ЛВП) в среднем на 10 мг/дл выше, чем у мужчин соответствующего возраста, хотя темп снижения уровня ЛВП с возрастом у них также выше.У женщин наиболее сильными факторами риска являются низкий уровень холестерина (ХС) ЛВП и повышенный уровень липопротеина (а). В большинстве проспективных исследований уровень липопротеина (а) у мужчин оказался независимым фактором риска атеросклероза. Прогностическое значение повышенного уровня липопротеина (а) у женщин изучено мало.
Наличие сахарного диабета у женщин в 3 раза повышает риск развития ИБС. При сахарном диабете риск ИБС у них равен таковому у мужчин, не страдающих сахарным диабетом. В возрасте после 50 лет у женщин риск развития артериальной гипертонии (АГ) более высок. Частота АГ у женщин с ИБС вдвое выше, чем у мужчин с ИБС.
Связь курения с развитием инфаркта миокарда (ИМ) у женщин столь же сильна, как и у мужчин. Риск развития ИМ у курящих женщин в предменопаузе в 3 раза выше, чем у некурящих. У женщин, выкуривающих более 35 сигарет в сутки, риск в 20 раз выше, чем у некурящих женщин [2].
Наблюдаемая в последние 20 лет тенденция к прекращению курения среди мужчин не столь выражена среди женщин, хотя нет оснований считать, что женщинам более трудно прекратить курение в связи с какимито биологическими особенностями.
Кроме того, у женщин есть такие специфические для них факторы риска, как применение пероральных контрацептивных препаратов (ПКП) и менопауза. Согласно работам 70-х годов, использование ПКП в 4 раза повышает риск развития ИМ, особенно у курящих женщин или у женщин, имеющих липидные нарушения, а также у женщин в возрасте старше 35 лет.
Однако эти данные относятся к тем прописям ПКП, которые содержали сравнительно высокие дозы эстрогенов и прогестерон. Современные ПКП содержат малые дозы обоих гормонов, оказывающих противоположные эффекты на липидный спектр.Риск сердечно_сосудистых осложнений на фоне приема новейших ПКП пока неясен. Неясно также, повышается ли риск развития ИБС при употреблении ПКП в прошлом. Есть данные о том, что риск развития ИМ увеличивается в 2 раза у женщин, принимавших в прошлом ПКП на протяжении более 5 лет. Применение ПКП усиливает патогенное действие других факторов риска. К примеру, через несколько месяцев или лет применения ПКП может появиться АГ, которая исчезает через несколько месяцев после отмены препаратов. Отмечаются также проявления нарушения толерантности к углеводам или проявления явного сахарного диабета.
Гормональный статус в постменопаузе
Резистентность молодых женщин к развитию ИБС в сравнении с мужчинами того же возраста объясняют отчасти тем, что они имеют более благоприятный липидный профиль, который существенно зависит от гормонального статуса женщин. Эстрогены повышают уровень ЛВП и снижают ЛНП, а прогестерон оказывает противоположное действие. После наступления менопаузы риск развития ИБС у женщин резко возрастает [3]. Согласно данным Фремингемского исследования, частота новых случаев ИБС у женщин в возрасте старше 55 лет не отличается от таковой у мужчин. Дефицит эстрогенов сопровождается также усугублением вазоспастических реакций и агрегации тромбоцитов [4]. Поэтому женщины в периоде после наступления менопаузы также должны включаться в программы первичной профилактики ИБС посредством коррекции факторов риска, в первую очередь дислипопротеинемий. На основании метаанализа эпидемиологических исследований высказывались предположения, что риск ИБС у женщин в постменопаузе может быть снижен на 35–50% при применении эстрогенов [5–7]. Большинство этих исследований было проведено в США с применением конъюгированных лошадиных эстрогенов (КЛЭ) без сочетания с каким_либо прогестином.
Добавление прогестина к терапии эстрогенами, необходимое для уменьшения риска опухолей матки и молочных желез, несколько ослабляет благоприятное гиполипидемическое действие гормональной заместительной терапии (ГЗТ), особенно в отношении ЛВП.
Однако недавние работы с использованием комбинации эстрогенов и прогестинов показали, что эффект такой терапии сходен с таковым от монотерапии эстрогенами. Эстрогены увеличивают ЛВП на 20–30%, а также фракцию ЛВП2. Этот эффект опосредуется через увеличение продукции аполипопротеина AI и уменьшение скорости его клиренса.Эстрогены снижают уровень ХС ЛНП на 10–20% посредством усиления рецепторного устранения ЛНП клетками печени. На фоне лечения эстрогенами отмечается, однако, повышение уровня триглицеридов (ТГ), в связи с чем ГЗТ не показана при ТГ > 3,5 ммоль/л.
Накопленные за 30 лет эпидемиологические и клинические наблюдения позволили к началу 90-х годов сформулировать гипотезу о профилактическом эффекте эстрогенов на сердечно_сосудистую систему женщин и о полезности ГЗТ в отношении климактерических расстройств и ИБС у женщин в периоде менопаузы. При этом известны также существенные потенциальные недостатки ГЗТ, выражающиеся в увеличении риска тромбоэмболических осложнений, а также рака молочных желез и эндометрия. Овариальные гормоны в постменопаузе назначаются для облегчения симптомов климакса, а в последние годы также для профилактики остеопороза и снижения риска ИБС. Если рассматривать назначение овариальных гормонов в постменопаузе как заместительную терапию, то надо признать, что ни одна из существующих схем лечения не может воспроизвести гормонального статуса женщины в предменопаузе.
К началу 90-х годов накопился большой объем данных, основанных на одномоментных клинических наблюдениях типа случай–контроль, позволивших предположить, что заместительная терапия эстрогенами у женщин в постменопаузе снижает риск развития ИБС на 35–80%. Вера врачей в защитный эффект эстрогенов была настолько сильна, что Американская ассоциация кардиологов в 1995 г. рекомендовала практическим врачам использовать эстрогены в качестве средства вторичной профилактики ИБС у женщин в постменопаузе [8].
Однако эта рекомендация не была основана на результатах рандомизированных проспективных исследований с использованием плацебо и двойного слепого метода. Первое такое исследование дало совершенно неожиданные результаты [9]. В исследование HERS (Heart and Estrogenprogestin Replacement) были включены 2763 женщины в возрасте от 44 до 79 лет. Все они либо перенесли ИМ, либо имели ангиографические признаки коронарного атеросклероза.Больные были рандомизированы по двум группам и в течение 4,1 лет получали либо ГЗТ (КЛЭ 0,625 мг/сут в сочетании с медроксипрогестерона ацетатом 2,5 мг/сут), либо плацебо. Исследование установило отсутствие положительного влияния ГЗТ на общую и сердечно_сосудистую смертность, частоту ИМ и переломов костей. При этом отмечено увеличение риска тромбоэмболических осложнений в 2,8 раза и желчнокаменной болезни на 38%.
Авторы этого исследования, проведенного в 20 клинических центрах США, не рекомендуют проводить ГЗТ (в виде сочетания КЛЭ и медроксипрогестерона ацетата) с целью вторичной профилактики ИБС у женщин в постменопаузе.В проспективном рандомизированном исследовании ERA (Estrogen Replacement and Atherosclerosis) оценивали динамику коронарного атеросклероза у 309 женщин в постменопаузе (средний возраст 66 лет) по данным повторной количественной коронарной ангиографии, проведенной через 3,2 года лечения теми же гормональными препаратами, что и в исследовании HERS [10]. В группах больных, получавших изолированные эстрогены или сочетание эстрогенов с медроксипрогестероном, уровень ХС ЛНП снизился на 9,4 и 16,5%, а уровень ХС ЛВП повысился на 18,8 и 14,2% соответственно. Несмотря на такие благоприятные сдвиги в липидном спектре крови, не отмечено достоверных различий с группой плацебо по таким ангиографическим показателям, как минимальный диаметр стенозированных артерий, число новых стенозов, число больных с прогрессией или регрессией атеросклероза.
Таким образом, несмотря на большой оптимизм в отношении перспектив лечения женщин в постменопаузе с помощью половых гормонов, первые два проспективных рандомизированных исследования не выявили положительного влияния ГЗТ на коронарный атеросклероз и его клинические проявления.
В качестве возможных причин неэффективности ГЗТ в исследованиях HERS и ERA [11, 12] обсуждаются протромботические эффекты эстрогенов и отрицательное влияние прогестагенов. Так или иначе, вопрос о ГЗТ женщин остается пока не настолько изученным, чтобы широко применять женские половые гормоны для первичной и вторичной профилактики сердечнососудистых заболеваний. Окончательно решить вопрос о целесообразности ГЗТ ряда заболеваний у женщин в постменопаузе или о профилактическом ее применении могут только проспективные рандомизированные исследования, проведенные на большом количестве пациенток. В настоящее время проводятся несколько таких исследований, включающие десятки тысяч женщин. Эти работы позволят сделать более определенные выводы о роли и месте различных режимов, доз и форм ГЗТ в первичной и вторичной профилактике ИБС у женщин. Так, в исследовании WHI по первичной профилактике ИБС с помощью ГЗТ участвуют 27500 женщин; результаты будут получены в 2005–2007 годах.Трудности диагностики ИБС у женщин
Ценность любого диагностического теста прямо связана с распознаваемостью заболевания среди той популяции, к которой относится обследуемый человек. В связи с этим жалобы, характерные для типичной стенокардии, и даже объективные признаки ишемии миокарда у молодых женщин многие врачи ошибочно связывают с некардиальными причинами.
Так, ложноположительные заключения по результатам тестов с физической нагрузкой чаще встречаются у женщин в предменопаузе вследствие меньшей распространенности ИБС среди них. Если в диагностике ИБС у мужчин при тесте с физической нагрузкой критерием ишемии миокарда считается появление депрессии сегмента ST глубиной 0,1 мВ, то для женщин многие авторы таковым критерием считают депрессию сегмента ST 0,2 мВ. Выбор такого критерия представляет собой оптимальный баланс между чувствительностью и специфичностью. С введением поправки на распространенность ИБС у мужчин и женщин исчезают половые различия в чувствительности и специфичности тестов с физической нагрузкой.
Число истинноположительных и ложноположительных результатов идентично у мужчин и женщин, причем результаты соответствуют друг другу по наличию и тяжести ИБС. Значит, если смотреть на проблему глазами врача поликлиники, то половые различия в критериях велоэргометрии для диагностики ИБС есть, а если глазами кардиолога, сопоставляющего данные поликлиники с результатами коронарной ангиографии, то различий нет.Сцинтиграфия миокарда с 201Tl одинаково увеличивает чувствительность и специфичность тестов с физической нагрузкой в диагностике ИБС у мужчин и женщин. Но интерпретация сцинтиграмм у последних более трудна из-за наложения ткани молочной железы на проекцию сердца. Создается впечатление о наличии передне-перегородочного дефекта в сравнении с изображением диафрагмальной стенки левого желудочка. В связи с половыми различиями в реакции ФВ на физическую нагрузку радионуклидная вентрикулография у женщин дает высокую частоту ложноположительных реакций. Диагностическая точность и безопасность селективной коронарографии не зависят от пола пациента.
Клиническая картина ИБС у женщин
У женщин наиболее частым первым проявлением ИБС бывает стенокардия (88%), а не ИМ (12%).У мужчин частота первых проявлений ИБС составляет 61 и 39% соответственно, причем появляются они на 5–10 лет раньше, чем у женщин. У женщин ИБС чаще сочетается с АГ, сахарным диабетом, семейным анамнезом ИБС и застойной сердечной недостаточностью.
Частота новых случаев ИМ у женщин в возрасте более 20 лет составляет 2 : 1000 в год, более 60 лет – 5 : 1000 в год, от 20 до 60 лет – 0,3 : 1000 в год [13]. В случае развившегося ИМ нет различий по его локализации. У женщин чаще встречается ИМ без зубца Q и несколько выше ФВ в первые 10 дней ИМ. Госпитальная летальность при ИМ (19% против 12%) и в течение первого года после ИМ (36% против 26%) выше у женщин, чем у мужчин, хотя механизмы смерти одинаковы у больных обоего пола.
По выписке из стационара у женщин чаще отмечается рецидивирующая стенокардия, застойная сердечная недостаточность и повторный ИМ. Госпитальная летальность на 30-й день ИМ у женщин составляет 29%, у мужчин – 15%. Таким образом, у женщин выше госпитальная смертность и смертность в течение первого года после инфаркта миокарда.Первые два проспективных рандомизированных исследования не выявили положительного влияния ГЗТ на коронарный атеросклероз и его клинические проявления. Вопрос о ГЗТ женщин остается
пока не настолько изученным, чтобы широко применять женские половые гормоны для первичной и вторичной профилактики сердечнососудистых заболеваний.
Жалобы, характерные для типичной стенокардии, и даже объективные признаки ишемии миокарда у молодых женщин многие врачи ошибочно связывают с некардиальными причинами. У женщин выше госпитальная смертность и смертность в течение первого года после инфаркта миокарда.
Первоначальные данные о результатах баллонной ангиопластики (дилатации) коронарных артерий (БДКА) у женщин создали представление о том, что эта процедура менее успешна у женщин в сравнении с мужчинами [14]. Более поздние наблюдения подтвердили наличие существенных различий основных клинических характеристик мужчин и женщин, направляемых на БДКА. Женщины, направляемые на БДКА, старше мужчин (половина из них старше 65 лет), при этом у них чаще имеется АГ, нестабильная стенокардия, в 2 раза чаще застойная сердечная недостаточность и в 5 раз – сахарный диабет. Хотя частота непосредственного ангиографического и клинического успеха БДКА в настоящее время одинакова у мужчин и женщин, госпитальная летальность у женщин существенно выше, чем у мужчин (2,6% против 0,3%) [15]. Нет существенных различий в частоте таких осложнений, как ИМ, неотложная операция коронарного шунтирования, спазм или окклюзия артерии.
У женщин в 1,4 раза больше общая частота осложнений и в 5 раз выше летальность в ближайшие сроки после БДКА даже при поправках на другие факторы риска. При оценке долговременных эффектов обнаружено, что у мужчин в 1,7 раза чаще наблюдается бессимптомное состояние, а у женщин чаще развивается стенокардия после БДКА. Однако пол не является независимым предсказательным фактором смертности через 4 года после процедуры.Половые различия при операции коронарного шунтирования аналогичны таковым при БДКА [16]. Большинство женщин, направляемых на операцию коронарного шунтирования, старше, чем мужчины, у них чаще отмечается АГ, нестабильная стенокардия, сахарный диабет. Однососудистые поражения у женщин более часты. У мужчин чаще отмечается ИМ в анамнезе, стабильная стенокардия, дисфункция левого желудочка. Операционная летальность у женщин вдвое выше, чем у мужчин, что, вероятно, обусловлено меньшим диаметром коронарных артерий. Частота закрытия венозных шунтов через 1 мес, 1 год и 5 лет также выше у женщин. Вероятность бессимптомного течения ИБС через 2 года после операции выше у мужчин, но среди выживших после операции коронарного шунтирования нет различий в смертности в отдаленном периоде (через 5 и 10 лет) по половому признаку.
В зависимости от пола обследуемого врачи принимают различные решения по поводу диагностики и лечения ИБС [17]. Вероятность направления на операцию коронарного шунтирования при наличии ангиографически подтвержденных существенных стенозов коронарных артерий у мужчин в 4 раза больше, чем у женщин.
Профилактика ИБС у женщин
В последние 10 лет убедительно показано, что прием препаратов, снижающих общий ХС и ХС ЛНП, существенно уменьшает риск таких осложнений атеросклероза, как коронарная смерть, ИМ, стенокардия и инсульт. Это стало возможным благодаря внедрению в практику нового класса гиполипидемических препаратов, называемых статинами [18–20].
Эти препараты специфически подавляют активность ГМГ-КоА-редуктазы, регулирующей скорость синтеза ХС, в результате чего снижается пул ХС в клетках печени.Вследствие этого увеличивается экспрессия рецепторов к ЛНП на поверхности гепатоцитов, стимулируется захват ими частиц ЛНП и липопротеинов очень низкой плотности из плазмы крови посредством эндоцитоза. Статины снижают также печеночный синтез и секрецию аполипопротеинов В-100 и липопротеинов с высоким содержанием ТГ. Однако указанные исследования включали в основном мужчин и лишь небольшое количество женщин. Рекомендации по профилактике и лечению ИБС учитывают индивидуальную степень риска развития атеросклероза.
У женщин к факторам риска относят также преждевременную менопаузу.
Целью гиполипидемической терапии у больных ИБС является снижение и поддержание ХС ЛНП на уровне ниже 100 мг/дл (<2,6 ммоль/л), что может быть достигнуто лишь с помощью средств, способных снижать этот показатель на 20–35%, у которых отсутствуют серьезные побочные действия при длительном применении. В Скандинавское исследование (4S) по вторичной профилактике ИБС [21, 22] было включено 4444 больных ИБС, в том числе 827 женщин (19%), в возрасте от 35 до 70 лет с исходным уровнем общего ХС от 213 до 310 мг/дл (5,5–8,0 ммоль/л, в среднем 6,7 ммоль/л). Больные получали лечение симвастатином или плацебо. Наблюдение продолжалось в среднем 5,4 лет. Целью лечения симвастатином (20–40 мг/сут) было снижение и поддержание общего ХС в пределах 3,0–5,2 ммоль/л. Эта цель была достигнута у 77% больных, причем гиполипидемические эффекты симвастатина не зависели от пола. В результате лечения симвастатином коронарная смертность снизилась на 42%, общая смертность – на 30%, частота основных коронарных нарушений – на 34%, количество операций коронарного шунтирования и баллонной ангиопластики снизилось на 37%. У женщин общая и коронарная смертность достоверно не изменилась, тогда как коронарные осложнения уменьшились на 34%, нефатальный инфаркт миокарда – на 36%.
В исследование CARE [23] было включено 4159 больных, перенесших инфаркт миокарда, при уровне ХС менее 240 мг/дл, из них 576 были женщины.
В течение 5 лет больные принимали правастатин 40 мг/сут или плацебо. В последние 10 лет убедительно показано, что прием препаратов, снижающих общий ХС и ХС ЛНП, существенно уменьшает риск таких осложнений атеросклероза, как коронарная смерть, ИМ, стенокардия и инсульт.Показания к гиполипидемической терапии у здоровых лиц в зависимости от уровня ХС ЛНП (по [26])
В этом исследовании снижение коронарных осложнений у женщин было более выраженным (46%), чем у мужчин (20%).
Таким образом, больным с клиническими проявлениями атеросклероза (ишемическая болезнь сердца или мозга, перемежающаяся хромота, аневризма аорты) с уровнем ХС более 5,0 ммоль/л, как мужчинам, так и женщинам, показано назначение статинов с целью снижения ХС ЛНП ниже 2,6 ммоль/л (100 мг/дл) [24]. Столь же интенсивной гиполипидемическая терапия должна быть у больных сахарным диабетом 2-го типа, имеющих особенно высокий риск развития ИБС. В коррекции гиперлипидемий с преобладанием повышенного уровня ТГ и низкого уровня ЛВП у женщин необходимо рассмотреть возможность лечения фибратами или никотиновой кислотой.
Вопрос о показаниях к первичной профилактике ИБС у женщин далек от окончательного решения и является предметом оживленных дискуссий. В практической работе мы придерживаемся рекомендаций комитета экспертов Американской ассоциации кардиологов [25], принятых в 2001 г. (таблица).
Список литературы
1. Grady D. et al. // Ann. Intern. Med. 1992. V. 117. P. 1016–1037.
2. American Heart Association. Guidelines to comprehensive risk reduction to patients with coronary and other vascular diseases // J. Amer. Coll. Cardiol. 1995. V. 26. P. 293–295.
3. Hulley S.B. et al. // JAMA. 1998. V. 280. P. 605–613.
4. Lewis S.J. et al. // Circulation. 1996. V. 94. Suppl. I. I_12. Abstract.
5. Scandinavian Simvastatin Survival Study Group. Randomized trial of cholesterol lowering in 4444 patients with coronary heart disease: the Scandinavian Simvastatin Survival Study (4S) // Lancet. 1994. V. 344. P. 1383–1389.
6. Downs M.J. et al. // JAMA. 1998. V. 279. P. 1615–1622.
7. Wood D. et al. // Heart. 1998. V. 80. Suppl. 2. P. S1–S29.
8. American College of Physicians: Guidelines for counselling postmenopausal women about preventive hormone therapy // Ann. Intern. Med. 1992. V. 117. P. 117–128.
9. Gilligan D.M. et al. // Circulation. 1994. V. 89. P. 2545–2551.
10. Herrington D.M. et al. // Amer. J. Cardiol. 1994. V. 73. P. 951–952.
11. Nabulsi A.A. et al. // New Engl. J. Med. 1993. V. 328. P. 1069–1075.
12. Soma M. et al. // Lancet. 1991. V. 337. P. 612.
13. Walsh B.W. et al. // New Engl. J. Med. 1991. V. 325. P. 1196–1204.
14. Darling G.M. et al. // N. Engl. J. Med. 1997. V. 337. P. 595–601.
15. LaRosa J.C. // Fertil. Steril. 1994. V. 62. Suppl. 2. P. 140S–146S.
16. Sheifer S.E. et al. // Amer. Heart J. 2000. V. 39. P. 649–653.
17. Miettinen T.A. et al. // Circulation. 1997. V. 96. P. 4211–4218.
18. Buchthal S.D. et al. // New Engl. J. Med. 2000. V. 342. P. 829–835.
19. Pines A. et al. // New Engl. J. Med. 1998. V. 338. P. 63.
20. Sack M.N. et al. // Lancet. 1994. V. 343. P. 269–271.
21. Schrott H.G. et al. // JAMA. 1997. V. 277. P. 1281–1286.
22. Stampfer M.J. et al. // Prev. Med. 1991. V. 20. P. 47–63.
23. The Writing Group for the PEPI Trial. The Postmenopausal Estrogen/Progestin Interventions (PEPI) Trial. Effects of estrogen or estrogen/progestin regimens on heart disease risk factors in postmenopausal women // J. Amer. Med. Ass. 1995. V. 273. P. 199–208.
24. Dallongeville J. et al. // Atherosclerosis. 1995. V. 118. P. 123–133.
25. Davidson M.H. et al. // Arch. Intern. Med. 1997. V. 157. P. 1186–1192.
26. Expert panel on detection, evaluation, and treatment of high blood cholesterol in adults. Executive summary of the Third Report on National Cholesterol Education Program Expert Panel on detection, evaluation, and treatment of high blood cholesterol in adults // JAMA. 2001. V. 285. P. 2486–2497.









 Medcentre.com.ua Медичний інформаційний ресурс
Medcentre.com.ua Медичний інформаційний ресурс 


Коментарі